sida
(abréviation de syndrome immunodéficitaire acquis)



Maladie infectieuse contagieuse, transmissible par voie sexuelle ou sanguine, caractérisée par l'effondrement ou la disparition des réactions immunitaires de l'organisme et représentant la phase ultime de l'infection par le VIH.
1. Historique : la découverte du virus du sida
C'est aux États-Unis, en Californie et à New York, que les premiers cas sont décrits en 1979 : les malades sont tous jeunes et homosexuels, et ce dernier aspect va lourdement peser sur la perception sociale de la maladie. Bientôt, cette dernière est trouvée aussi chez des personnes hétérosexuelles, en particulier chez les héroïnomanes, chez des sujets hémophiles ou des polytransfusés. De nombreux cas sont également décrits à Haïti, puis en Afrique équatoriale.
En 1981, la maladie reçoit un nom et un sigle, AIDS : Acquired Immunodeficiency Syndrome, en français SIDA, puis sida (syndrome d'immunodéficience acquise [ou syndrome immunodéficitaire acquis]).
En 1984, la communauté scientifique internationale reconnaît qu'un virus jusque-là inconnu est responsable de la maladie : appelé HTLV III par l'équipe américaine du professeur Gallo, il s'agit du virus LAV découvert par l'équipe du professeur Montagnier de l'Institut Pasteur de Paris un an plus tôt, en 1983.
Pour arbitrer les querelles, le virus est rebaptisé HIV (Human Immunodeficiency Virus), en français VIH (virus de l'immunodéficience humaine). En 1986, un deuxième virus, le VIH 2, est isolé chez des malades originaires de l'Afrique de l'Ouest; moins virulent que le premier, il n'a pas connu de développement mondial. (La découverte du VIH vaut à Luc Montagnier et à Françoise Barré-Sinoussi de recevoir, en 2008, le prix Nobel de médecine [conjointement avec l’Allemand Harald zur Hausen, pour sa découverte du rôle des papillomavirus dans le cancer du col de l’utérus].)
L’identification du virus permet la mise au point d'une technique de détection des anticorps dirigés contre le VIH, présents dans le sérum des personnes infectées. Les porteurs du virus sont dits séropositifs pour le VIH. Le test de dépistage permet de mettre en évidence la séropositivité longtemps avant que la maladie se déclare.
2. Le virus du sida
2.1. Le cycle du virus
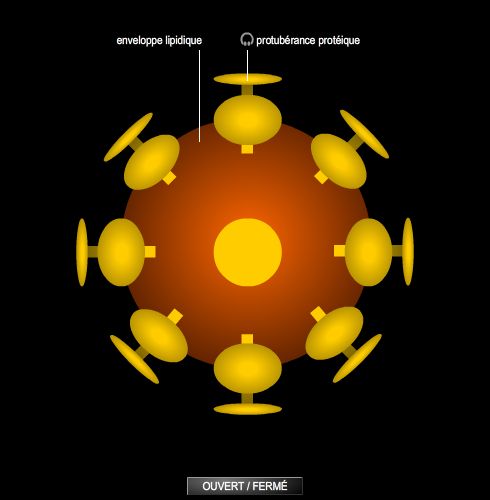
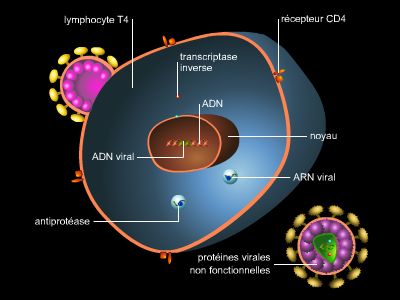
Le virus du sida, ou VIH, est un rétrovirus. Son matériel génétique se présente sous la forme d’un brin d’ARN. Le VIH se fixe sur les cellules du système immunitaire qui portent à leur surface des molécules spécifiques, les récepteurs CD4 : ce sont essentiellement certains globules blancs (surtout les lymphocytes T-CD4 [ou T4], ainsi que les monocytes et les macrophages) et d'autres cellules de défense présentes dans le foie, la rate, les ganglions, le cerveau (cellules gliales), la peau et les muqueuses (cellules de Langerhans).
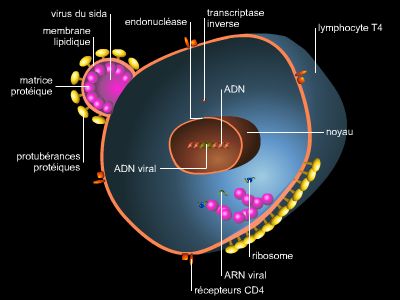
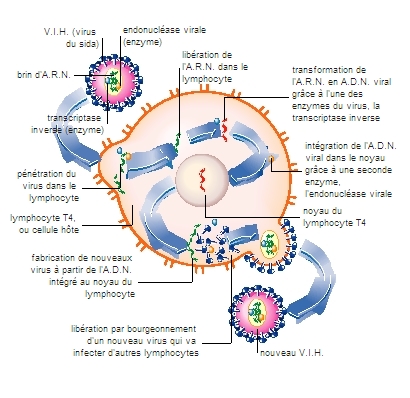
Le cycle de multiplication du VIH est typique des rétrovirus. Une fois entré dans sa cellule cible, le génome viral, sous forme d’ARN, sert de modèle à la synthèse d’un double brin d’ADN. Cette rétrotranscription (ainsi appelée parce qu’elle fonctionne en sens inverse de la transcription [synthèse d’ARN à partir d’un modèle ADN]) est réalisée par une enzyme du virus, la transcriptase inverse (ou rétrotranscriptase). Le génome viral, désormais sous forme d’ADN, s'intègre au génome de la cellule infectée.
Deux évolutions sont alors possibles : soit le VIH reste inactif (latent), et la cellule infectée continue à fonctionner ; soit il devient actif et se multiplie dans la cellule. Celle-ci libère un grand nombre de nouveaux virus, qui vont infecter d’autres cellules cibles. Dans les deux cas, le virus est présent dans les sécrétions sexuelles et le sang, et peut donc se transmettre à d'autres personnes.
À l'extérieur de l'organisme, le VIH est sensible aux agents physiques et chimiques : il est détruit par la chaleur au-dessus de 56 °C, l'alcool, l'eau de Javel et la plupart des détergents. En revanche, il résiste au froid et aux ultraviolets.
2.2. Le VIH dans l’organisme
L’infection par le VIH entraîne une diminution progressive du nombre de lymphocytes T-CD4, ou T4, circulant dans le sang, qui est le meilleur indicateur de l'évolution de la maladie (aussi leur taux est-il régulièrement surveillé chez les patients séropositifs). Au cours de l'infection, la quantité de virus, ou charge virale, augmente progressivement dans le sang et, surtout, dans les ganglions lymphatiques.
3. Les modes de transmission du VIH
Il n'y a aucun risque de transmission du VIH dans les activités de la vie quotidienne. Dans les familles où vit une personne infectée par le virus, seul le partenaire sexuel de cette dernière peut être contaminé (→ infection sexuellement transmissible). Dans les larmes et la salive, les quantités de virus sont beaucoup trop faibles pour comporter le moindre risque. Par ailleurs, la peau est imperméable au virus. Les moustiques, un moment suspectés, ne transmettent pas le VIH.
3.1. La voie sanguine
La transfusion de sang infecté ou la transplantation d'organes provenant de donneurs séropositifs sont contaminantes dans la grande majorité des cas. Le risque lié à ce mode de transmission est quasiment nul dans les pays où les tests de dépistage sont pratiqués de façon systématique sur le sang des donneurs (août 1985 en France). Il demeure en revanche dans les pays où les produits sanguins ne sont pas contrôlés avec rigueur. Les piqûres accidentelles avec des aiguilles creuses contaminées par du sang frais, chez les infirmières et les médecins, sont associées à un risque de 0,3 % (→ accident d'exposition au sang).
Le partage de seringues chez les usagers de drogues est un facteur de transmission (la probabilité de contamination est estimée à 0,67 %). Mais le risque de contamination par piqûre accidentelle dans les lieux publics est quasi nul, le virus étant rapidement détruit à l'air libre.
3.2. La voie sexuelle
Toute relation sexuelle non protégée (→ préservatif) avec un partenaire séropositif comporte un risque ; une infection génitale ou un traumatisme des muqueuses augmentent le risque. Lors d'une pénétration vaginale, le risque de transmission est supérieur d'un homme séropositif vers une femme séronégative à celui qui existe d'une femme séropositive vers un homme séronégatif. Chez la femme, la période des règles est la plus infectante. La pénétration anale multiplie le risque par trois.
La contagiosité d'une personne porteuse du VIH est variable dans le temps, car la quantité de virus présente dans les sécrétions sexuelles est fonction de l'état, latent ou non, de ce dernier. Cela explique qu'un porteur du virus puisse contaminer plusieurs partenaires dans un laps de temps très court et que, à l'inverse, on connaisse des exemples de couples dont l'un des membres est séropositif et n'a pas contaminé son (ou sa) partenaire, malgré une vie sexuelle sans protection pendant des mois ou des années.
Statistiquement, les relations bucco-génitales (fellation, cunnilingus) comportent un risque infime, comparées aux relations avec pénétration, tandis que le baiser amoureux apparaît sans danger. Les rapports anaux sont le plus à risque. À l'échelle mondiale, de 75 à 85 % des infections par le V.I.H. ont été contractées à l'occasion de rapports sexuels non protégés. La transmission se fait par la mise en contact des muqueuses (du vagin ou du rectum) avec des sécrétions sexuelles (sperme, glaire cervicale) ou avec du sang contenant le virus. La probabilité de transmission est estimée, en moyenne, à 0,1 % pour chaque acte sexuel. Ce risque est néanmoins variable selon la nature de l'acte ; un rapport anal réceptif avec un sujet séropositif présente ainsi un risque plus grand de contamination (0,5 à 3 %). Le risque est en outre augmenté par divers autres facteurs, notamment l'existence d'une infection génitale chez l'un des partenaires. Le risque de transmission du virus par la femme est plus grand si le rapport a lieu pendant les règles et, globalement, le risque de transmission dans le sens homme-femme est plus élevé que dans le sens femme-homme. C’est pourquoi, dans les pays où la transmission hétérosexuelle est prédominante, les femmes sont plus nombreuses que les hommes parmi les personnes infectées.
3.3. Ce qui ne transmet pas le virus du sida
La plupart des actes de la vie quotidienne ne comportent absolument aucun risque d'infection par le virus du sida ; il est donc parfaitement injustifié de craindre ou d'éviter la fréquentation de personnes porteuses de ce virus. Une poignée de main, un baiser sur la joue sont inoffensifs, de même que la fréquentation de lieux publics (locaux de travail, école, piscine, transport en commun, cinéma), le contact avec des objets tels que poignée de porte, toilettes publiques ou téléphone, ou encore une piqûre d'insecte (moustique, pou). Seuls les ustensiles pouvant couper la peau (aiguilles pour acupuncture, injections, perçage d'oreilles, tatouages, lames de rasoir, matériel de soins dentaires et de manucure) doivent faire l'objet d'une stérilisation soigneuse avant chaque utilisation.
Par ailleurs, les donneurs de sang ne courent rigoureusement aucun risque de contracter la maladie, le matériel utilisé étant stérile et à usage unique.
3.4. La grossesse et l'allaitement
La transmission du V.I.H. de la mère à l'enfant peut survenir pendant toute la durée de la grossesse, mais surtout pendant l'accouchement et pendant la période de l'allaitement. L'utilisation de médicaments antirétroviraux pendant la grossesse et la modification des pratiques obstétricales ont permis de diminuer le taux de transmission maternofœtale du V.I.H. de type 1 de 20 % à moins de 1 %.
Le risque de transmission virale par l'allaitement est estimé à 6 %. Aussi celui-ci est-il contre-indiqué aux mères séropositives non traitées.
4. L’infection par le VIH : évolution et symptômes
4.1. Phase initiale
Une fois entré dans l'organisme, le virus peut infecter différentes cellules, principalement des cellules du système immunitaire (les lymphocytes T cd4, dits T4, les macrophages et les cellules de même origine) et certaines cellules du cerveau. La pénétration du virus dans la cellule se fait principalement par l'interaction de la protéine gp120 présente à la surface du virus et d'un récepteur membranaire (la molécule cd4) de la cellule cible. D'autres interactions d'ordre moléculaire sont impliquées.
Après une période de quelques jours, le virus se multiplie ; il devient détectable dans le sang à partir du 10e jour. La réponse immunitaire de l'organisme est ensuite mise en œuvre ; les anticorps anti-V.I.H., notamment, sont détectables à partir du 20e jour suivant la contamination. Ces anticorps ne peuvent pas détruire le virus. Une fois infectée, la personne est dite « séropositive pour le V.I.H. » (l'usage est de restreindre cette formulation à « séropositivité » ou « séronégativité » par abus de langage).
Des signes cliniques apparaissent, dans 50 à 80 % des cas, entre le 5e et le 30e jour qui suivent la contamination ; ce sont principalement une fièvre, une angine, des courbatures, une éruption cutanée. D'autres manifestations plus rares peuvent survenir (méningite lymphocytaire, paralysie faciale). Cette phase de l'infection, nommée primo-infection, guérit spontanément en un mois environ.
4.2. Phase secondaire d'infection chronique
Pendant plusieurs années, la maladie est asymptomatique (sans symptôme). La personne infectée ne présente aucun trouble, mais elle peut transmettre le virus. Le VIH désorganise progressivement le système immunitaire, plus ou moins vite selon les patients, sans que l'on puisse déterminer la part due à la souche virale et celle relevant de l'individu (facteurs génétiques, infection par d'autres virus ou facteurs psychologiques). En l’absence de traitement, environ dix ans après avoir été contaminées, près de la moitié des personnes auront un sida déclaré, et plus du tiers présenteront des signes biologiques d'immunodéficience. Les traitements actuels rallongent la phase asymptomatique.
Des infections mineures peuvent apparaître, témoignant d'une atteinte modérée du système immunitaire.
• Les infections cutanées ou muqueuses mineures, virales ou mycosiques, ne sont pas spécifiques de l'infection à V.I.H. mais prennent chez les sujets qui en sont atteints une forme chronique récidivante : candidoses buccales (muguet) ou anogénitales, dermite séborrhéique de la face, folliculites, prurigo, zona, verrues, etc.
• Les signes généraux tels qu'une altération de l'état général, une forte fièvre prolongée, des sueurs, un amaigrissement, une diarrhée persistante sont parfois présents mais peuvent manquer totalement jusqu'au sida.
4.3. Le sida
Le sida dit parfois « déclaré » correspond à la phase symptomatique de la maladie. Il débute lorsqu’apparaissent les premiers symptômes. Il s’agit souvent de divers symptômes généraux observés dans bien d'autres maladies : fièvre, diarrhée persistante et abondante, perte de poids inexpliquée supérieure à 10 kg, candidose buccale, etc. Ces premiers symptômes ont à une époque été regroupés sous le nom de syndrome présida (ou ARC, de l’anglais AIDS Related Complex), mais cette expression a disparu car elle ne correspond pas à une entité clinique.
Cette forme évoluée de l'infection à V.I.H. est due à une immunodépression majeure.
Cette phase se manifeste par des infections dites opportunistes liées à des micro-organismes (bactéries, virus, microchampignons ou parasites) qui « profitent » de l'état défaillant des défenses immunitaires pour se développer. Ces infections peuvent être dues à une contamination récente, ou à une réactivation de l'agent infectieux (notamment d'un virus, ou du parasite responsable de la toxoplasmose), présent à l'état latent dans l'organisme.
Les malades du sida peuvent également développer des tumeurs caractéristiques : le sarcome de Kaposi et les lymphomes malins.
• Les infections bactériennes sont principalement dues à des mycobactéries, notamment le bacille de Koch responsable de la tuberculose. Ses formes extrapulmonaires sont plus fréquentes chez les patients atteints de sida que dans la population générale. Les infections à mycobactéries non tuberculeuses peuvent atteindre les poumons ou le cerveau. D'autres infections bactériennes peuvent également se déclarer.
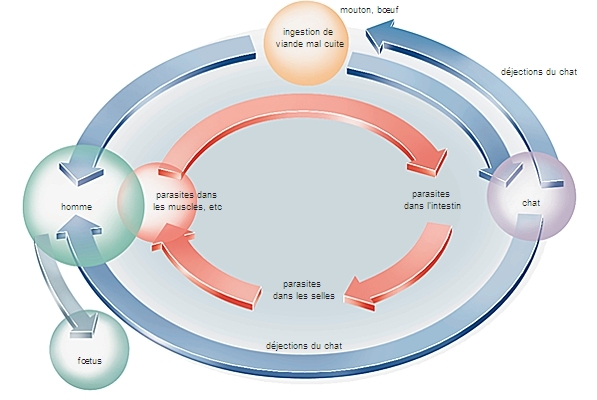
• Les infections parasitaires par des micro-organismes tels que Toxoplasma gondii, responsable de la toxoplasmose, peuvent se réactiver et entraîner des troubles neurologiques en cas de localisation cérébrale. Une infection par Pneumocystis jiroveci (anciennement Pneumocystis carinii) provoque une atteinte pulmonaire grave conduisant à une insuffisance respiratoire en l’absence de traitement approprié (→ penumocystose). Des atteintes parasitaires digestives (microsporidiose, cryptosporidiose) entraînent des diarrhées et une altération de l'état général.
• Les infections fongiques les plus fréquentes sont les candidoses, dues au champignon Candida albicans. Celui-ci se manifeste par un muguet, parfois associé à une atteinte de l'œsophage entraînant une difficulté à avaler lors de la déglutition.
• Les infections virales observées au cours du sida sont dues à des réactivations de virus présents à l'état latent dans l'organisme. Ainsi, une réactivation du virus varicelle-zona entraîne un zona. Un papovavirus (virus JC) est responsable d'une leucoencéphalite multifocale progressive (L.E.M.P.), forme grave d'encéphalite.
• Le sarcome de Kaposi, plus fréquent chez les malades homosexuels, est dû à un virus Herpes (HHV8) transmis par voie sexuelle et qui s’exprime en cas de déficit immunitaire. La forme cutanée, avec lésions planes, violacées, indolores, en est l'expression fréquente. Des localisations viscérales sont possibles, surtout en cas d'immunodépression majeure (→ sarcome de Kaposi).
• Les lymphomes malins sont dus à une prolifération cancéreuse des précurseurs des lymphocytes, les lymphoblastes T et B (→ lymphome).
5. Le diagnostic de l'infection
Le diagnostic de l'infection à V.I.H. se fait par la mise en évidence dans le sang des anticorps dirigés contre le virus, grâce à la technique dite ELISA. Deux tests ELISA utilisant des méthodes distinctes sont réalisés. En cas de positivité, un test de confirmation, appelé Western-Blot, doit être effectué car le test ELISA peut donner des résultats faussement positifs.
Depuis 2015, des autotests pour le V.I.H. sont en vente en pharmacie. Vendus sans ordonnance, ils permettent de détecter, à domicile et à partir d'une simple goutte de sang, les anticorps résultant d'une infection au rétrovirus. Ces autotests fournissent une première réponse en 15 à 30 minutes, réponse qui doit être confirmée par un diagnostic complet en laboratoire.
Les anticorps anti-V.I.H. apparaissent à un niveau détectable dans le sang à partir de la 3e semaine et, au plus tard, au 3e mois suivant la contamination. Aussi, lorsque la suspicion d'infection par le virus V.I.H. est élevée, d'autres tests, permettant de détecter le virus plus tôt, peuvent être utilisés : recherche de la protéine virale p24, et surtout de l'A.R.N. du virus (dont le taux sanguin est appelé charge virale). Ces deux composants du virus sont détectables respectivement environ 15 jours et 10 jours après la contamination. En tout état de cause, et si aucun signe évoquant une primo-infection n'est observé, la réalisation d'un nouveau test ELISA 3 mois après la date de l'exposition est nécessaire pour confirmer avec certitude l'absence d'infection par le V.I.H.
La séropositivité est irréversible. La seule exception se trouve chez les enfants nés d'une mère séropositive : à la naissance, ils sont tous porteurs des anticorps de la mère, donc tous séropositifs ; mais ceux qui n’ont pas été contaminés par le VIH vont devenir séronégatifs, après que les anticorps maternels ont disparu (vers le quatorzième mois de la vie). En revanche, certains d'entre eux resteront séropositifs, car ils sont infectés par le virus et fabriquent leurs propres anticorps. Des techniques directes de détection du virus sont utiles, notamment chez ces enfants, pour un diagnostic plus précoce.
Le test de dépistage est obligatoire pour les dons de sang ou d'organes. Il est proposé avant une intervention chirurgicale et aux femmes enceintes.
6. Les traitements du sida

Depuis le début de l'épidémie au début des années 1980, de nombreux progrès ont été accomplis dans la connaissance du VIH et du sida, ainsi que dans la prophylaxie et le traitement des infections qu'il provoque. Sous la pression exercée par la dissémination croissante du VIH dans la population mondiale, les essais thérapeutiques et vaccinaux se sont multipliés. Malgré l'importance des travaux effectués et des sommes investies, les chercheurs se heurtent à des difficultés qui font du VIH un adversaire redoutable et l'un des enjeux primordiaux de la recherche médicale d'aujourd'hui.
Il existe plusieurs types de traitement : les deux principaux sont d'une part le traitement dirigé contre le virus, d'autre part les traitements dirigés contre les conséquences infectieuses et tumorales du V.I.H. Une dernière voie thérapeutique consistait à tenter d'amplifier les défenses immunitaires. Cette voie thérapeutique est actuellement abandonnée.
• Le traitement contre le virus repose sur des médicaments s'opposant à la multiplication du virus. Plus de 30 molécules sont actuellement utilisées. Elles se répartissent en 3 principaux groupes, selon leur mode d'action et leur nature chimique : les inhibiteurs nucléosidiques de la transcriptase inverse – dont un représentant, l'AZT (ou zidovudine), fut le premier antirétroviral utilisé (1987) –, les inhibiteurs non nucléosidiques de la transcriptase inverse (1998), et les inhibiteurs de protéase (1996). Plus récemment, de nouvelles familles d’antirétroviraux ont été développées (anti-intégrase, inhibiteurs d’entrée).
Les objectifs sont d'une part de bloquer la multiplication du virus (évaluée par la charge virale, quantité d'A.R.N. viral présente dans le sang), ce qui doit conduire à une charge virale indétectable, et, d'autre part, de reconstituer des défenses immunitaires (augmentation, consécutive au traitement, du nombre des lymphocytes T4).
Une association de trois molécules antirétrovirales (trithérapie) est aujourd'hui habituellement prescrite. La trithérapie a ainsi permis de diminuer de 70 % l'incidence des infections opportunistes, et de plus de 75 % le risque de déclaration du sida chez une personne positive. Elle a permis de réduire la fréquence des décès mais n'entraîne pas une guérison définitive : le virus est toujours présent dans l'organisme. Ces médicaments présentent souvent des inconvénients. Le nombre de comprimés ou de gélules à prendre chaque jour peut être important (parfois plus de 14), mais il diminue actuellement. Les inhibiteurs de protéase, en particulier, peuvent présenter une toxicité à long terme, 60 % des patients étant sujets à des effets secondaires au terme de 2 années de traitement (modification de la répartition des graisses, apparition d'un diabète ou d'une hypercholestérolémie). Compte tenu de sa puissance, l’association synergique de 3 molécules est souvent appelée HAART (highly active antiretroviral therapy).
La régularité de la prise des médicaments, qui doit être continue, sans oubli, et à vie est essentielle pour maintenir une charge virale indétectable et l’absence de mutation de résistance.
Certaines souches virales peuvent en effet devenir résistantes à ces molécules, ces résistances conduisant à un échec thérapeutique.
Néanmoins, l’espérance de vie des sujets infectés par le V.I.H. et traités, dont le nombre de lymphocytes CD4 est supérieur à 500 par ml de sang, est équivalente à celle des sujets non infectés. La tendance récente est donc de proposer un traitement antirétroviral à un très grand nombre de patients et dont le niveau de lymphocytes CD4 est relativement élevé.
• Le traitement des infections opportunistes repose sur des molécules dirigées contre des bactéries, des parasites, des virus, ou des champignons. Ces traitements sont curatifs mais aussi préventifs.
• Le traitement des conséquences tumorales associe la chimiothérapie, la chirurgie et la radiothérapie.
7. Prévention et dépistage
Le dépistage du V.I.H. par un test sanguin, réalisé de manière anonyme ou non (dans un centre de dépistage anonyme et gratuit [CDAG], par exemple), est un élément fondamental de la prévention. En outre, la prise en charge précoce, en cas d'une forte suspicion de contamination, est essentielle.
• La prévention de la transmission par voie sexuelle consiste, lors des rapports sexuels entre partenaires de statuts sérologiques inconnus, à utiliser le préservatif masculin. Celui-ci constitue la seule protection efficace contre le sida et contre les infections sexuellement transmissibles en général. L'utilisation du préservatif doit respecter son mode d'emploi (mise en place avant toute pénétration, pas de lubrification à la vaseline, retrait avant la détumescence). Toute personne infectée qui a des relations sexuelles non protégées, hétérosexuelles ou homosexuelles, doit être consciente des risques qu'elle fait courir à ses partenaires. Le préservatif féminin (sorte de petit tunnel souple et transparent fermé à une extrémité) permet une protection de 95 % contre les maladies sexuellement transmissibles, dont le V.I.H. L'utilisation de gelées spermicides ou de microbicides vaginaux n'est pas efficace.
Le traitement antirétroviral chez la personne infectée réduit considérablement le risque de transmettre l’infection, car ce risque est très dépendant de la charge virale. Ce fait ne doit pas conduire pour le moment à relâcher les pratiques préventives dans les couples dits sérodifférents (dont l’un est infecté et l’autre non).
• La prévention de l'infection par contamination sanguine repose sur l'analyse systématique des produits sanguins avant leur utilisation (→ don du sang, transfusion sanguine). Un risque résiduel de transmission persiste, du fait de l'existence d'une « fenêtre sérologique », période durant laquelle les résultats de dépistages sérologiques sont négatifs alors que le sang du donneur, récemment infecté, est potentiellement infectieux. Une technique de détection de l'A.R.N. viral a cependant permis de restreindre la durée de cette fenêtre sérologique, réduisant ainsi le risque de transmission résiduel, de 1 sur 1,7 million de dons (estimé sur la période 1997-1999) à 1 pour 3,5 millions.
Les piqûres et les coupures accidentelles faites avec des matériels contaminés ou soupçonnés de l'être doivent être immédiatement désinfectées (→ accident d'exposition au sang). Les précautions standards (port de gant, emballage des déchets médicaux dans des récipients étanches, etc.) doivent être respectées. En cas de blessure ou de piqûre contaminante, un nettoyage à l'eau courante ou au savon puis un rinçage doivent être réalisés, ainsi qu'une antisepsie (5 minutes au moins) par du dakin ou de l'eau de Javel à 12° diluée au 1/10, ou, à défaut, par de l'alcool à 70° ou du polyvidone iodé. La prise en charge doit être poursuivie rapidement dans un service d’urgence hospitalier.
La prévention chez l'usager de drogue injectable par voie intraveineuse est basée sur une politique de réduction des risques. sevrage avec ou sans substitution, accès aux seringues à usage unique, etc.

• La prévention de la contamination de la mère à l'enfant consiste en premier lieu à proposer un dépistage du V.I.H. à toute femme enceinte (→ infection materno-fœtale). Si la femme enceinte est séropositive, le type et la date de commencement du traitement antirétroviral sont fonction de la charge virale, éventuellement du stade de la maladie. En France, le risque résiduel moyen de transmission virale durant la grossesseest inférieur à 2 %. Le risque de transmission virale par le lait maternel étant de 6 %, l'allaitement est contre-indiqué dans les pays industrialisés.
• Après exposition à une situation à risque (relation sexuelle, partage du matériel d'injection de drogue, blessure avec du sang possiblement contaminé, etc.), un traitement antirétroviral peut être proposé. Son objectif est d'inhiber précocement la réplication du virus ayant pu pénétrer dans l'organisme, et donc d'empêcher l'infection de s'installer. L'opportunité de cette prescription est fonction de l'importance du risque de transmission, estimée par le médecin, et du délai écoulé entre la consultation et la contamination éventuelle : celui-ci doit être inférieur à 48 heures pour que le traitement soit efficace. On parle maintenant de traitement post-exposition.
8. L'épidémie de sida
8.1. Un fléau mondial
Depuis le début de l'épidémie, plusieurs dizaines de millions de personnes ont été infectées par le VIH. Les estimations sont souvent difficiles à obtenir : en l'absence de signes de maladies, les porteurs du virus peuvent vivre des années en ignorant leur séropositivité. Par ailleurs, dans de nombreux pays en développement, les tests ne sont pas toujours disponibles ; dans certains États, être séropositif peut impliquer des dangers autres que sanitaires, ce qui n'incite pas à les demander ; enfin, les cas de séropositivité ne sont pas toujours à déclaration obligatoire (→ santé publique).
Les premiers cas de la maladie furent décrits aux États-Unis, mais la distribution de ce fléau est progressivement devenue mondiale. Après une longue période de croissance continue, l’épidémie a fini par se stabiliser, à partir de 2000. Le nombre de personnes porteuses du virus ou du sida dans le monde atteignait, fin 2014, 36,9 millions. Au cours de la même année, la maladie a fait environ 1,2 millions de morts (plus de 30 millions de morts depuis le début de l’épidémie), et il y a eu environ 2 millions de nouvelles infections.
L’Afrique subsaharienne est la région où l’épidémie fait le plus ravages : elle rassemblait, en 2014, 66 % de personnes touchées. Si les chiffres de l'Afrique sont les plus frappants, des tendances très préoccupantes sont également observées en Asie du Sud et du Sud-Est, où le virus est arrivé plus tard, mais où l'épidémie se propage rapidement. Les Caraïbes détiennent le deuxième plus fort taux de prévalence du VIH.
Enfin, la situation politique, les conflits ethniques et religieux, les déplacements de populations, la crise économique et la désorganisation des structures sanitaires en Europe orientale et en Asie centrale (1,5 millions de personnes contaminées en 2014, soit 30 % d'augmentation entre 2001 et 2014) sont des éléments qui encouragent des comportements favorisant la propagation du virus ; l'épidémie y est en croissance rapide, une tendance en particulier liée à la consommation de drogues injectables et à la prostitution.
Cependant, selon le bilan 2014 de l'Onusida, le nombre de personnes vivant avec le VIH n’a jamais été aussi important, principalement en raison d’un meilleur accès aux traitements. En effet, en 2015, 15 millions de personnes vivant avec le VIH ont accès à la thérapie antirétrovirale. Par ailleurs, les nouvelles infections à VIH ont chuté de 35% depuis 2000. Une grande partie de ce succès a été enregistrée en 2009 et 2010 grâce à l’amélioration rapide de l’accès aux traitements. Enfin, les décès liés au sida ont chuté de 42% depuis le pic de 2004.
8.2. Les retentissements sur les sociétés
Dans les pays les plus touchés, et dont l’accès à la prévention et aux traitements est le plus limité, le sida a fait chuter de façon considérable l’espérance de vie. Au Zimbabwe par exemple, elle était de 61 en 1990, de 34 ans en 2005 (elle est remontée à 54 ans en 2015).
Si les femmes ont été moins touchées, au début, dans les pays industrialisés, il en va autrement dans les pays en voie de développement : le sida est déjà la première cause de mortalité chez les femmes, entre 25 et 45 ans, dans certains pays africains. Outre une baisse évidente du taux de natalité, l'Unicef dénombrait, en 2005, environ 15 millions d’enfants de moins de 15 ans orphelins à cause du sida.
Le problème de l'allaitement, source de contamination, se pose en des termes différents selon les pays : dans les pays riches, le lait maternel peut être facilement remplacé par des laits synthétiques ; dans les pays pauvres, l'allaitement par la mère reste préconisé, car, pour le nourrisson, le risque de mourir de diarrhées et de dénutrition par un allaitement artificiel est plus grand que celui de contracter le VIH. Ces réalités montrent bien que les inégalités qui persistent dans les pays occidentaux ne sont rien par rapport au fossé qui se creuse avec le tiers-monde.
8.3. Les difficultés de la prévention
Les chiffres des cas de sida montrent l'évolution de l'épidémie dans les différents groupes de la population, mais avec un retard, la déclaration du sida se faisant plusieurs années après la contamination. La survenue du sida chez des personnes dans des situations particulières est à l'origine de l'un des premiers mythes de la maladie, celui de groupe à risque. Cette notion, établie pour surveiller l'évolution de la maladie dans la population et largement diffusée par la presse, a contribué à maintenir le sentiment que « cela ne peut arriver qu'aux autres ».
Bien que les modes de transmission aient été rapidement mis en évidence et que la succession des cas montrât que toute personne, sans distinction d'âge, de race, de religion, de pays, pouvait être infectée par le virus, il a fallu de nombreuses années pour passer de la notion peu adaptée de « groupe à risque » à celle plus opérationnelle de « pratiques à risque ».
Un autre obstacle à la prévention est la diffusion d'informations erronées ou contradictoires fortement appuyée par les médias, qui entraînent une confusion dans les esprits. Malgré la gravité de la maladie, aucune information, même bien conduite, ne peut par elle-même faire changer les comportements. La prévention passe par la responsabilisation, la discussion avec l'autre et les autres. Il ne suffit pas d'émettre des messages de prévention, l'important est de permettre aux gens de se les approprier ou, mieux, de les construire eux-mêmes. C'est là le vrai défi de nos sociétés, plus habituées à former des professionnels qu'à former des hommes.
La répétition des tests ne protège pas celui qui les fait faire : une personne sur deux nouvellement infectée s'est déjà soumise à au moins un test. C'est dire que ce n'est pas le test en lui-même qui est important, mais la façon dont il s'intègre dans l'histoire d'une personne et dans un engagement préalable.