santé publique

Ces termes englobent l'ensemble des actions et des prescriptions destinées à préserver et à protéger la santé des citoyens, à l'échelon d'un groupe donné de population ou à celui du pays, et dépendant de la collectivité ; ils recouvrent aussi l'étude de la santé d'une population soit à l'échelon national, soit à un autre échelon (mondial, groupe social, par exemple).
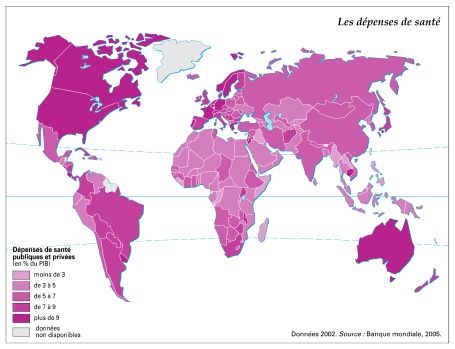
Depuis sa constitution en 1948, l’Organisation mondiale de la santé (OMS) définit la santé comme « un état de complet bien-être physique, mental et social et ne consiste pas seulement en une absence de maladie ou d’infirmité ». Pour être en bonne santé, il faut que les besoins nutritionnels, sanitaires, éducatifs, sociaux et affectifs soient satisfaits.
En 1952, l’OMS définit la santé publique comme la science et l’art de prévenir les maladies, de prolonger la vie et d’améliorer la santé physique et mentale à un niveau individuel et collectif. Le champ d’action de la santé publique inclut tous les systèmes de promotion de la santé, de prévention des maladies, de lutte contre la maladie (médecine et soins) et de réadaptation.
La santé publique est aussi une question sociale : les maladies ont une histoire et une influence sur la société, toutes les catégories de la population n'ont pas le même rapport à elles, et les politiques sanitaires diffèrent selon les pays.
1. La santé entre médecine et société
La santé individuelle se définit autant par l'absence de maladie ou d’infirmité que par l’absence de facteurs de risques. Elle est l’objet de la médecine, laquelle, par un travail de laboratoire et d’épidémiologie, cherche à découvrir l'origine des affections, de façon à trouver les moyens de leur prévention et de leur guérison.
1.1. Des maladies en évolution
L’évolution des maladies résulte en partie des progrès de la science médicale : la découverte de nouveaux médicaments et les immenses améliorations de l’hygiène expliquent l'arrêt de certaines menaces épidémiques, comme dans le cas de la peste, et la régression mondiale des maladies transmises par les eaux souillées. Mais l'accoutumance de l'organisme aux médicaments (→ résitances) – voire des modifications de l'agent responsable de la maladie – engendre le retour en force de certaines maladies infectieuses.
Les maladies contagieuses ont leur histoire : si certaines disparaissent, telle la variole éradiquée depuis 1978, de nouvelles se font jour (le sida dans les années 1980) ; d'autres, après une éclipse temporaire, tendent à réapparaître. Ainsi, la tuberculose, fléau du xixe siècle et de la première moitié du xxe siècle, semble redevenir menaçante dans les pays riches après avoir été endiguée pendant près de cinquante ans. De même, chaque mutation de l’un des virus de la grippe provoque une épidémie ou une pandémie.
Dans le même temps, on voit exploser la fréquence de maladies comme l’obésité, le diabète de type 2 et les maladies cardiovasculaires liées à la suralimentation, ou encore la maladie d’Alzheimer liée au vieillissement global de la population.
1.2. Les facteurs sociaux et politiques liés à la santé
Les progrès de la recherche fondamentale ne suffisent pas à rendre compte totalement des causes de l’évolution des maladies, et donc de l'évolution de la notion de santé. Celle-ci dépend aussi de facteurs sociaux et politiques. Ainsi la politique sanitaire et sociale mise en œuvre au niveau d’un pays par l'État (création d'hôpitaux, gratuité des soins, prévention, etc.), ou dans le cadre d’une coopération internationale, joue-t-elle un rôle essentiel dans l’amélioration de la santé. Parallèlement, certaines mutations économiques ont également une incidence sur l’évolution des maladies : ainsi le développement de l'industrie a-t-il entraîné à la fois une urbanisation accélérée et la naissance de nouveaux troubles, notamment ceux liés au travail (maladies professionnelles) ou à la pollution.
Enfin, le désir de santé – ou la crainte de la maladie – relève du domaine des mentalités collectives. À chaque stade de son développement, une société se caractérise par une vision particulière du corps et de la mort ; en partie explicite, en partie inconsciente, cette vision conditionne le comportement des individus dans la vie quotidienne, et influe donc sur leur rapport à la maladie. Cette dimension subjective du problème est importante. Les travaux de la médecine psychosomatique ont montré l'origine psychique de nombreux troubles organiques ; l'ethnopsychiatrie étudie les désordres psychiques d’un patient en fonction des normes du groupe culturel auquel il appartient.
La notion de santé appelle donc, outre le point de vue de la médecine scientifique, une approche historique, sociologique et psychosociologique.
2. La santé : objet de recherche et objectif à atteindre
2.1. Le rapport de la population à la maladie
Au fil des siècles, de l'Antiquité à la fin du Moyen Âge notamment, les conceptions mêmes qui inspiraient la recherche médicale ne pouvaient que contribuer, à terme, à la modification des mentalités. Toutefois, l'évolution fut lente, parce que soumise à des influences contradictoires. Le développement économique de l'Europe – que l'on peut faire remonter au xiie siècle – permit, grâce au progrès technique et scientifique, une meilleure connaissance de la nature, tant dans sa variété géographique (rôle des voyages → grandes découvertes, à partir de la fin du xve siècle) que dans la complexité de ses structures (progrès de la science).
Pour en savoir plus, voir l'article histoire de la médecine.
Mais la croissance d'ensemble profite inégalement aux différents groupes sociaux. C'est ainsi que l'amélioration de l'hygiène est loin d'être continue et universelle ; il faut noter, en particulier, que l'extension des villes, où l'habitat populaire est souvent précaire, crée bien souvent des îlots d'insalubrité. L'histoire des sociétés européennes est de ce fait rythmée par le retour régulier d'épidémies : la peste, avec ses résurgences du xive au xviiie siècle, demeure la plus tristement connue d'entre elles ; mais le choléra tua encore en 1832 plus de 18 000 personnes à Paris. Le typhus, la variole, les grippes virulentes (comme la « grippe espagnole » qui atteignit la France en 1918) furent également meurtriers.
La fréquence et l'ampleur de ces maladies infectieuses s'expliquent par les conditions d'existence (la promiscuité favorise la contagion) et l'insuffisance des connaissances thérapeutiques. Mais il convient surtout de souligner leurs conséquences sur le rapport de la population à la maladie, et donc sur les mentalités collectives. Face à un mal qui peut survenir à n'importe quel moment, le sentiment d'insécurité se généralise. À ce qui apparaît, aux yeux du plus grand nombre, comme une fatalité, on trouve des explications extranaturelles : l'épidémie serait soit un châtiment des péchés, soit l'aboutissement de complots ourdis par des forces malfaisantes (au Moyen Âge, on accusait les Juifs d'empoisonner les puits et les fontaines d'eau potable, et le même bruit courut à Paris pendant l'épidémie de choléra de 1832).
Les épidémies furent à l'origine de peurs collectives, vécues par toutes les classes de la société, bien qu'expliquées de manière différente. De là une conception de la maladie comme anomalie absolue. Les malades les plus gravement atteints furent considérés comme dangereux, et de ce fait frappés d'exclusion. Le cas des lépreux, cantonnés dans des quartiers réservés, contraints à porter des vêtements spéciaux, témoigne de ce phénomène de rejet. D'autres catégories de malades – les grands invalides en particulier – sont victimes d'un sort identique. Les malades sont, dans une large mesure, traités comme des boucs émissaires : on les châtie parce qu'ils sont tenus pour responsables du malheur public. Ils rejoignent ainsi la catégorie de ceux qui sont exclus pour des raisons sans rapport avec la santé : sorciers, hérétiques, juifs, etc.
Cette attitude irrationnelle à l'égard de la maladie s'atténue avec les progrès de la prophylaxie et de l'éducation, mais elle laisse dans l'imaginaire collectif des traces profondes : la croyance dans l'hérédité fatale, répandue à la fin du xixe siècle (et dont témoigne l'œuvre de l'écrivain Émile Zola), la peur de la contagion des tuberculeux le montrent clairement. L’apparition du sida dans les années 1980, et la persistance d’idées fausses sur ses modes de contamination montrent que ces hantises ne sont pas totalement surmontées aujourd'hui.
2.2. La lente naissance d’un droit à la santé
C'est à la Renaissance que, parmi les élites, l'attitude à l'égard de la santé est modifiée en profondeur. Le monde occidental accède alors à ce qu'il est convenu d'appeler la modernité. Celle-ci est l'aboutissement des réflexions à caractère scientifique amorcées dès l'Antiquité gréco-romaine et dont l'épanouissement fut possible en raison des nouvelles conditions sociales et culturelles.
L'individualisme apparaît peu à peu comme la condition nécessaire au bon fonctionnement de la société. Et son essor se fait d'abord aux dépens de l'hégémonie de l'Église catholique : le libre examen de tout ce qui a existé et existe devient une règle de comportement intellectuel. C'est l'idée même de vérité révélée qui est implicitement mise en cause, et elle le sera expressément au xviiie siècle par les philosophes des Lumières. Pour progressive qu'elle soit, cette « révolution culturelle » crée un grand vide : il faut trouver un nouveau système d'explication du monde tel qu'il est et de l'histoire telle qu'elle se fait. Peu à peu se fait jour l'idée de progrès continu de l'humanité. La croyance en une félicité réservée à l'au-delà de la vie cède devant l'affirmation d'un bonheur possible ici et maintenant. Et la science, en développement continu, sert de garantie à cette nouvelle vision des choses. Du même coup, l'horizon de la recherche s'élargit en se concentrant sur l'être humain : toutes les activités des hommes et des femmes méritent d'être étudiées, celles qui relèvent de l'art ou de la philosophie comme celles qui assurent le bien-être quotidien.
C'est dans ce contexte que se réalise le bouleversement des rapports à la maladie et à la santé : la douleur et le mal ne sont plus perçus comme une fatalité dont on peut seulement atténuer les conséquences les plus néfastes ; l'épanouissement physique devient un objectif normal, et le corps est réhabilité. La recherche médicale conquiert une place éminente dans l'ensemble des sciences. La médecine devient une profession (c'est ce qu'exprimait déjà Molière dans le Malade imaginaire, ridiculisant les médecins en retard sur une connaissance authentique du corps et de ses troubles). Les progrès réalisés ne profitent cependant qu'à une minorité de la société, celle dont la fortune permet un accès à la culture. Pourtant, l'élan donné par le nouvel esprit est destiné à gagner tôt ou tard l'ensemble de l'espace public : les mouvements démocratiques des xviiie et xixe siècles, en mettant l'accent sur les droits de l'homme, y contribueront ; ils feront de la lutte contre la maladie et de la garantie de la santé une exigence universelle.
3. La nécessité d’une santé publique
L'organisation des soins est demeurée longtemps du ressort de l'initiative privée. Le rôle de l'Église fut, dans ce domaine, déterminant : c'est autour des établissements religieux, souvent sur l'initiative d'ordres spécialisés, que naquirent les premières formes d'hôpitaux. Plus tard, la bienfaisance de personnes aisées contribua à l'accès des plus démunis aux soins. Il en allait en général de même lors des épidémies, la tâche des autorités se bornant le plus souvent à l'élimination des cadavres des victimes pour réduire les risques de contagion. La lutte contre la maladie relevait d'un esprit de charité, et elle était donc liée aux croyances religieuses, au même titre que l'assistance fournie aux pauvres.
C'est au xixe siècle que l'État fut amené, dans la plupart des pays industriels, à prendre en charge les problèmes de santé de la collectivité. Cette naissance de la santé publique a des causes multiples, parmi lesquelles l'évolution des mentalités, hâtée par les transformations politiques résultant des révolutions démocratiques (la Révolution française en particulier). Lorsque sont proclamées intangibles la liberté et l'égalité (Déclaration des droits de l'homme et du citoyen du 26 août 1789) et que « la recherche du bonheur » (Déclaration d'indépendance des États-Unis du 4 juillet 1776) est considérée comme un « droit inaliénable », il est normal que les plus pauvres cherchent à traduire ces principes généraux en termes concrets, quotidiens. La modernité politique, qui va aboutir au triomphe du suffrage universel, entraîne une demande sociale d'accession à un plus grand bien-être.
3.1. Le rôle de l’État face à l'industrialisation
Cette exigence est rendue alors plus actuelle par le développement de l'industrie au xixe siècle. D'autant que si les ouvriers sont à cette époque cantonnés dans des quartiers situés en général à la périphérie des villes, ils n'en sont pas moins présents ; et le spectacle de la pauvreté qui est souvent leur lot s'offre à tous les regards. Des enquêtes sociologiques (telle, en France, celle de Louis René Villermé sur les ouvriers du textile [1840]) alertent par ailleurs l'opinion publique. Un sentiment de solidarité se répand, combiné avec une certaine peur : les classes laborieuses sont aussi, par leur misère même, des « classes dangereuses » (selon l’expression de l’historien Louis Chevalier) dont il faut prévenir les violences.
Il existe encore une autre cause à l'irruption des problèmes de la santé dans le domaine public : les exigences de la production imposent aux entrepreneurs d'assurer un certain niveau de vie à la main-d'œuvre. De même que l'on se préoccupera de fournir une instruction élémentaire aux travailleurs (en France, avec les lois de Jules Ferry sur l'école primaire), de même on se souciera du minimum de santé nécessaire au maintien de l'existence des salariés – ce que réclament les syndicats.
La conjonction des facteurs politiques, de l'éveil de l'opinion et des impératifs économiques amène les pouvoirs publics à mettre en œuvre une politique de la santé, qui s'intègre dans le développement de la protection sociale. L'État est seul à disposer des moyens nécessaires pour connaître l'ensemble des problèmes et pour appliquer les solutions adaptées. Dans la plupart des pays, cette orientation nouvelle se traduit par l'instauration de ministères spécialisés. Mais c'est au xxe siècle, après la crise économique des années 1930 – et plus encore au lendemain de la Seconde Guerre mondiale –, que la santé va s'inscrire au premier rang des préoccupations gouvernementales. La mise en place de formes diverses d'assistance sociale – qui permettront l'accès aux soins médicaux à toutes les catégories de la population – renforcera la notion d'État-providence.
Les modalités de l'intervention de l'État varient selon les pays. On peut néanmoins distinguer quatre grands axes : la prévention des maladies, elle-même dépendant de l'organisation de la recherche ; la mise en place d'un réseau de centres de soins (hôpitaux, dispensaires) ; l'accession de la population aux soins courants (qui renvoie au fonctionnement de la Sécurité sociale).
3.2. L’O.M.S. et la coopération internationale

De nos jours, la solution de tous les problèmes peut rarement être trouvée dans le seul cadre national. Il est donc logique qu'après la création de l'Organisation des Nations unies (1945) et d'une série d'organisations spécialisées dépendantes (s'occupant de la culture – Unesco – ou de l'agriculture – F.A.O.) une Organisation mondiale de la santé (O.M.S.) ait vu le jour. Créée le 7 avril 1948, cette institution, qui a son siège à Genève, est chargée de lutter contre les maladies, surtout endémiques ou épidémiques. L'O.M.S. possède une structure décentralisée en six régions, de façon à pouvoir répondre aux problèmes spécifiques de chaque région du monde. L'unité des actions entreprises est assurée par l'adoption d'un règlement sanitaire international que s'engagent à respecter les États adhérents.
En 1978, l'O.M.S. adopte une déclaration (déclaration d'Alma-Ata) qui envisage les problèmes des pays pauvres où la nécessité est d'assurer les « soins de santé primaires ». Apparaît ainsi un des aspects essentiels de la réalité mondiale : la majorité des nations se trouvent dans une situation de sous-développement sanitaire que traduit notamment le faible nombre de médecins par rapport à la population. En raison de la croissance démographique de ces pays, cette situation n'évolue que très lentement. Elle rend des régions comme l'Afrique ou le sous-continent indien particulièrement vulnérables aux épidémies, qui, en raison de la multiplication des échanges mondiaux, peuvent s'étendre rapidement à toute la planète.
4. La « gestion » de la santé en France
La France possède une tradition médicale ancienne qui la met à l'abri des problèmes les plus graves que connaissent les pays en voie de développement. En dépit du caractère privé de l'exercice de la médecine (la grande majorité des médecins en activité sont des « médecins libéraux » consacrant l'essentiel de leur activité à leur clientèle personnelle), les interventions de l'État sont nombreuses.
4.1. Le rôle et l'action de l'État
Le ministère de la Santé compte plusieurs directions permanentes, dont la Direction générale de la santé (D.G.S.). Ces organismes administratifs sont, en général, dirigés par des personnalités médicales. Ils exercent un rôle de conseil auprès du ministère pour l'élaboration des grandes orientations de la politique de santé ; ils contribuent à la décision d'autorisation des traitements et médicaments (et, de ce fait, ils ont une incidence sur le développement de l'industrie pharmaceutique). Leur action se porte aussi dans le domaine de la recherche, où l'Institut national de la santé et de la recherche médicale (I.N.S.E.R.M.) joue un rôle de coordination et d'impulsion exceptionnel. Quant à l'Institut Pasteur, il dépend des crédits de l'État pour son fonctionnement.
L'État est ainsi amené à exercer une tutelle sur tout ce qui concerne, outre les médicaments, l'organisation des soins par le biais des hôpitaux et des cliniques privées (qui, si elles échappent au contrôle public, sont tenues au respect des règlements nationaux). Au vu des statistiques, il est possible de mettre en lumière une partie des problèmes de la santé publique en France. L'État participe au financement de la consommation médicale totale (les « soins et biens médicaux » plus les « services de médecine préventive ») dans des proportions limitées. En 2010, le total des dépenses en soins et biens médicaux s'élève à 234 milliards d’euros dont 175 milliards pour les soins : l'État et les collectivités locales les couvrent à hauteur de 1,2 %, la Sécurité sociale de 75,8 %, les mutuelles de 13,5 % et les ménages de 9,4 % (source INSEE), soit en moyenne 3 609 euros par an et par habitant. En revanche, les pouvoirs publics contribuent largement à la dépense courante de prévention collective, des subventions à la recherche, de l'enseignement et de l'administration sanitaire.
4.2. Des difficultés économiques et financières
À l’instar des autres pays industrialisés, la France doit faire face à des difficultés économiques et financières de deux ordres.
L'amélioration du niveau de vie a entraîné une augmentation régulière de la demande de soins et de biens médicaux : les dépenses de santé représentent 12,1 % du PIB (produit intérieur brut) – dont 9,1 % pour les soins –, et 21,3 % des dépenses publiques. Or, tandis que les prestations distribuées par la Sécurité sociale augmentent, les cotisations qu’elle reçoit diminuent en raison de la croissance du chômage.
Aussi le système est-il menacé par le déficit, et les pouvoirs publics sont-ils obligés d'intervenir régulièrement pour colmater la brèche et « sauver » le régime de l’assurance maladie en essayant de limiter la consommation de médicaments, de responsabiliser les assurés, en créant de nouvelles cotisations telle la CSG (Contribution sociale généralisée) ou la CRDS (contribution pour le remboursement de la dette sociale). Il apparaît toutefois difficile d'empêcher le développement régulier de ce qui est devenu un marché de la santé, à la demande duquel répondent les grands laboratoires pharmaceutiques, maîtres d'œuvre d'une industrie. À ce stade, les rapports entre secteur privé et secteur public posent des problèmes de plus en plus délicats.
5. Perspectives mondiales
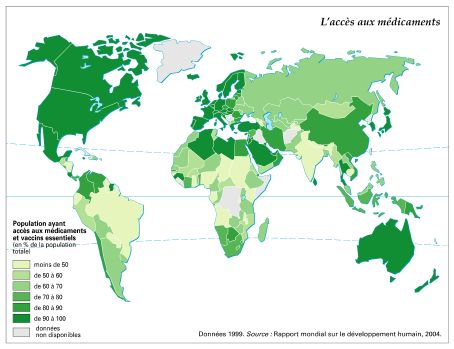
Par force, la santé a fait irruption dans le domaine politique. Aucun pays au monde ne peut éviter d'envisager la lutte contre la maladie comme une priorité. Rien de plus normal, dans ces conditions, que la nature des problèmes posés par la santé publique évolue en fonction des changements de la conjoncture mondiale. Outre les difficultés économiques déjà mentionnées, la communauté internationale doit faire face à l’apparition de nouvelles maladies. Outre l’épidémie de sida, se développent des « maladies de civilisation » dont la présence est liée, dans les pays développés, à l'augmentation de la durée de la vie et à la détérioration des conditions psychologiques de la vie collective.
L'amélioration de l'espérance de vie se traduit par un accroissement de la population dite du « troisième âge » (voire du quatrième âge), c'est-à-dire d'une catégorie de personnes âgées particulièrement fragiles devant la maladie, et donc « consommatrices » de soins.
Mais cet aspect de la vie moderne pèse sans doute moins que le mal-être dont se sentent victimes nombre d'hommes et de femmes des sociétés riches. La pénibilité de la vie quotidienne (conditions de transport et de logement, organisation du travail, etc.), l'incertitude de l'avenir (menace généralisée de chômage), les tensions internationales créent un climat de doute et de dépression, favorable au développement du stress, cette maladie des temps modernes que l'on combat par un usage intensif de médicaments.
À terme, l'angoisse qui se révèle ainsi peut se répercuter dans le domaine social et politique. Elle est en tout cas suffisamment sérieuse pour affecter le moral de la population. Cette « maladie de riches » qu'est l'angoisse peut sembler futile au regard des problèmes posés par la misère dans la majeure partie de la planète. Elle en est pourtant inséparable : la santé est devenue un problème mondial que l'action humanitaire, pour méritoires que soient ses efforts, ne peut résoudre. Seul un développement harmonisé des différentes régions du monde peut faire espérer une maîtrise globale de la maladie et, du même coup, faire disparaître définitivement les peurs ancestrales que suscitaient les fléchissements de la santé.
Pour plus d'informations, consulter le site de l'Organisation mondiale de la santé.