maladie d'Alzheimer
du nom du neurologue allemand Alois Alzheimer [Marktbreit 1864-Breslau 1917]
Affection neurologique chronique, d'évolution progressive, caractérisée par une altération cérébrale irréversible aboutissant à un état démentiel.
La maladie d'Alzheimer se traduit par une dégénérescence nerveuse d'évolution inéluctable, causée par une diminution du nombre de neurones avec atrophie cérébrale et présence de « plaques séniles ».
1. Historique
En 1906, le neuropathologiste allemand Alois Alzheimer décrivit des altérations anatomiques observées sur le cerveau d'une patiente de 51 ans atteinte de démence, d'hallucinations et de troubles de l'orientation. Depuis, on définit la maladie d'Alzheimer comme une démence présénile (pouvant apparaître avant 65 ans). La communauté scientifique réunit aujourd'hui sous l'appellation « démence de type Alzheimer » la maladie d'Alzheimer stricto sensu et les démences séniles ( → sénilité).
2. Fréquence de la maladie d'Alzheimer
La maladie d'Alzheimer est la plus courante des démences. Sa fréquence globale, après 65 ans, varie entre 1 et 5,8 %. Elle augmente avec l'âge, atteignant % après 85 ans. Les études épidémiologiques (étude PAQUID notamment) ont montré que la consommation modérée de boissons alcoolisées diminuait la fréquence de la maladie d'Alzheimer. Cette maladie est en voie de devenir un fléau sanitaire et socio-économique dans les pays industrialisés, où l'espérance de vie ne cesse d'augmenter. En France, il y aurait en effet actuellement 860 000 personnes atteintes et 220 000 nouveaux cas par an. Les projections pour l’avenir sont alarmantes : 1 200 000 cas en 2020 et 2 100 000 en 2040.
→ vieillesse.
3. Causes de la maladie d'Alzheimer
Elles demeurent inconnues. De nombreuses théories ont été formulées, mais aucune d'entre elles n'est pleinement satisfaisante ou complètement vérifiée.
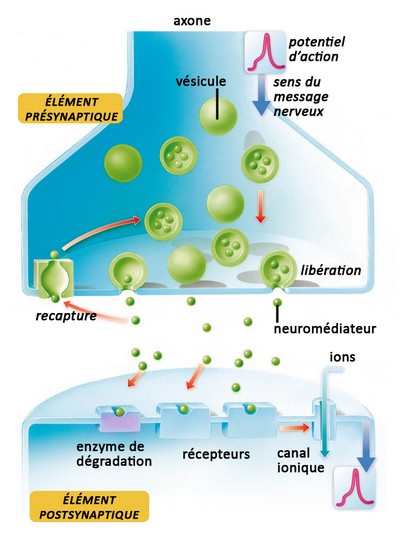
L'hypothèse neurochimique repose sur une diminution des taux d'une enzyme, la choline-acétyl-transférase, dans différentes zones du cerveau (cortex et hippocampe). Ce déficit entraînerait une diminution de l'acétylcholine, un neurotransmetteur (substance chimique assurant la transmission de l'influx nerveux), mais il n'explique pas la dégénérescence nerveuse.
L'hypothèse génétique repose sur des études épidémiologiques révélant l'existence d'antécédents familiaux de la maladie chez 15 % des sujets atteints (→ maladie héréditaire). Dans ces familles, on constate également une augmentation de la probabilité de naissance d'un enfant trisomique 21, sans que l'on ait déterminé les raisons de cette association.
L'hypothèse virale est soulevée par analogie avec la maladie de Creutzfeldt-Jakob, une maladie cérébrale rare atteignant les personnes âgées. Toutefois, s'il existe un agent infectieux responsable de la maladie d'Alzheimer, il aurait besoin d'un certain contexte génétique, immunitaire ou toxique pour s'exprimer.
L'hypothèse immunologique repose sur la diminution globale du nombre de lymphocytes circulants et la présence accrue d'autoanticorps. Toutefois, ces perturbations sont fréquentes avec l'âge en dehors de toute démence.
L'hypothèse vasculaire et métabolique est étayée par une réduction du débit sanguin cérébral, de l'oxygénation du sang et de sa capacité à capter le glucose. Cependant, ces déficits peuvent être la conséquence et non la cause de la détérioration cérébrale.
L'hypothèse toxique repose sur l'augmentation des taux d'aluminium dans le cerveau. Mais des concentrations 5 fois supérieures chez les dialysés ne produisent pas de dégénérescence nerveuse.
L'hypothèse des radicaux libres repose sur le fait que le vieillissement est dû, en partie, aux effets destructeurs de ceux-ci. Elle fait actuellement l'objet de nombreuses recherches.
4. Symptômes et signes de la maladie d'Alzheimer
Le début de la maladie est généralement discret, marqué par des symptômes banals. Leur expression varie beaucoup d'une personne à une autre. Leur importance s'aggrave généralement avec le temps.
Les troubles de la mémoire constituent le premier symptôme de la maladie. Ils peuvent être isolés et durer plusieurs mois ou plusieurs années. Les malades n'arrivent plus à retrouver le nom d'une personne ou d'un lieu pourtant bien connus. On peut aussi constater des troubles de l'orientation dans le temps et dans l'espace. C'est plus tardivement que les troubles de mémoire touchent les faits anciens (incapacité du malade à évoquer les faits marquants de sa vie), les connaissances acquises lors de la scolarité ou de la vie professionnelle et le bagage culturel.
Les troubles du comportement sont, eux aussi, relativement précoces mais peuvent n'être remarqués que tardivement. Une indifférence, une réduction de l'activité ou une incapacité à reconnaître sa propre maladie (anosognosie) sont souvent constatées ; elles représentent une réaction du malade à ses troubles de mémoire, mais témoignent parfois aussi d'un syndrome dépressif. Des troubles du caractère (irritabilité, idées de persécution) peuvent également apparaître.
Les troubles du langage (aphasie) passent parfois inaperçus au début : le malade cherche ses mots, utilisant fréquemment périphrases et mots passe-partout. Plus tardivement, l'aphasie ne fait plus de doute : discours peu informatif ou incohérent, inversion ou substitution de syllabes ou de mots. Des troubles sévères de la compréhension du langage s'installent.
Les troubles du comportement moteur se manifestent par une difficulté à effectuer des gestes pourtant très quotidiens (s'habiller, tenir une fourchette) alors qu'il n'y a pas de paralysie.
→ motricité.
Des troubles de la reconnaissance des visages ne permettent plus au patient de reconnaître ses proches, voire de se reconnaître lui-même dans une glace.
Parfois, la maladie débute par un état confusionnel spontané ou déclenché par une prise de médicaments (anticholinergiques en particulier), une maladie ou un choc affectif (disparition d'un proche, déménagement, départ à la retraite, etc.).
Les troubles psycho-comportementaux, troubles de l’humeur, hallucinations, fausses reconnaissances, perturbation du cycle veille-sommeil, rendent le patient difficile à maintenir en dehors d’une structure institutionnelle adaptée.
5. Diagnostic de la maladie d'Alzheimer
C'est souvent à un stade avancé de la maladie d'Alzheimer que les patients consultent pour la première fois leur médecin et que leur entourage commence réellement à s'inquiéter. À l'examen, le médecin détecte d'importants troubles de la mémoire avec, notamment, l'oubli quasi immédiat d'une consigne ou de l'idée que le patient voulait exprimer s'il interrompt sa phrase. Des tests psychologiques font apparaître une diminution des capacités intellectuelles.
Pour optimiser la prise en charge, il est important de faire le diagnostic le plus précocement possible, c’est-à-dire au stade de « déclin cognitif lié à l’âge » ou « mild cognitive impairment » (MCI des Anglo-Saxons). Il s’agit alors, à l’aide d’examens complémentaires (tests psychométriques, techniques d’imagerie, biologie) d’identifier les patients susceptibles d’évoluer vers une maladie d'Alzheimer.
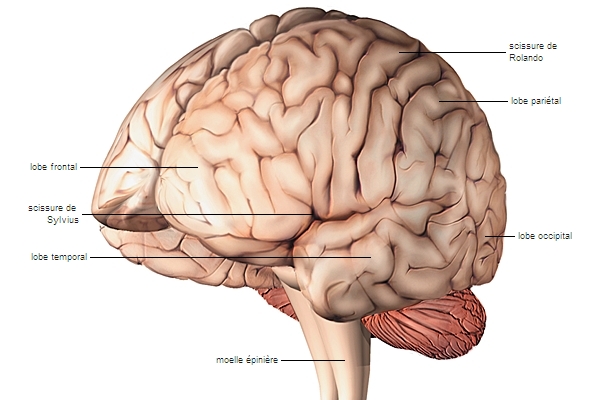
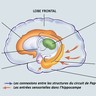
En l'absence de marqueur biologique ou radiologique de la maladie d'Alzheimer (des marqueurs du liquide cérébrospinal et peut-être sériques pourront dans un avenir proche faire poser un diagnostic précoce), le diagnostic repose sur un faisceau d'arguments. Il faut avant tout s'assurer que le patient n'est pas atteint d'une affection donnant des symptômes proches de ceux de la maladie d'Alzheimer : hypothyroïdie, syphilis, anémie de Biermer, déficit en vitamine B12 ou en folates, tumeur cérébrale, hématome sous-dural ou lésions vasculaires cérébrales, hydrocéphalie à pression normale. Le scanner et l'imagerie par résonance magnétique (I.R.M.) montrent une atrophie cérébrale. Si celle-ci n'est pas spécifique de la maladie d'Alzheimer (elle s'observe chez nombre de sujets normaux), son aggravation entre deux scanners successifs et sa prédominance dans la zone pariéto-occipitale ont une certaine valeur diagnostique. Il en est de même pour l’atrophie précoce de l’hippocampe.
Les caméras à émission monophotonique (SPECT) ou à positons (PET) peuvent aider à établir le diagnostic ou à suivre l’effet de certains médicaments. Mais seule l'étude au microscope d'un fragment de cortex cérébral prélevé chirurgicalement peut apporter une certitude. De telles biopsies ne sont pratiquées que très exceptionnellement. L'I.R.M. fonctionnelle aide à mieux localiser les zones cérébrales atteintes, et à en suivre l'évolution, notamment en réponse aux traitements. Le diagnostic précoce conduit à traiter rapidement le malade afin de ralentir l’évolution déficitaire de la maladie.
6. Évolution de la maladie d'Alzheimer
L'évolution de la maladie d'Alzheimer est très progressive. Dans la phase la plus avancée, le malade a perdu toute autonomie et doit être assisté dans tous les actes de la vie quotidienne tels que marcher, se lever, manger ou faire sa toilette. Une incontinence totale est souvent inévitable.
7. Traitement de la maladie d'Alzheimer
Il faut toujours envisager des soins palliatifs diminuant l'intensité des symptômes. Certains antidépresseurs peuvent être prescrits pour améliorer l'humeur du malade et diminuer son anxiété, mais il faut surtout éviter d'utiliser les antidépresseurs tricycliques en raison de leurs propriétés anticholinergiques. D'une manière générale, il faut proscrire tout médicament anticholinergique. En fait, l'essentiel du traitement repose sur la prise en charge du malade par ses proches dans un premier temps, si c'est possible, ou par une aide à domicile. L’accueil de jour temporaire (A.D.J.) permet à l’entourage de trouver un répit. Dans tous les cas, l'autonomie du patient et son maintien à domicile doivent être préservés le plus longtemps possible. L’entourage doit bénéficier d’une information et d’un soutien. Le rôle des associations est important. L'hospitalisation ne doit être envisagée qu'à la phase ultime de la maladie et doit être préparée avec l’entourage.
Différents médicaments qui pallient la carence en acétylcholine peuvent permettre une amélioration des symptômes et ralentir l'évolution de la maladie. La tacrine a d'abord été utilisée, mais ses effets secondaires sur le foie lui font préférer le donépézil ou la rivastigmine, mieux tolérés. La galantamine et la mémantine viennent compléter les moyens thérapeutiques actuels.
8. Les recherches génétiques sur la maladie d'Alzheimer
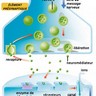
Même si la maladie d'Alzheimer relève de causes variées, certaines formes familiales à début précoce (avant 65 ans) semblent avoir pour origine un facteur héréditaire transmis sur le mode autosomique (chromosomes non sexuels) dominant : il suffit que le gène soit transmis par l'un des deux parents pour que la maladie se développe chez l'enfant. Des études génétiques ont en effet établi que les gènes qui codent la protéine bêta-amyloïde, dont la présence – sous forme de dépôts anormalement abondants dans les plaques dégénératives cérébrales – est caractéristique de la maladie, se situent sur les chromosomes 19 et 21. En outre, les travaux réalisés par une équipe de chercheurs français et portant sur l'élaboration de la carte du génome humain (ensemble des gènes portés par les chromosomes de l'espèce) ont permis de localiser, en 1992, un 3e gène sur le chromosome 14. Le gène codant l'apolipoprotéine (ApoE), molécule impliquée dans la formation de dépôts amyloïdes dans le cerveau, serait associé à une augmentation du risque de maladie d'Alzheimer.