appareil génital
Ensemble des organes génitaux de l'un ou de l'autre sexe, et dont les fonctions sont complémentaires (synonyme : tractus génital).
BIOLOGIE
L'appareil génital, ou tractus génital, dont la fonction est la reproduction, comporte :
1. les gonades ou glandes sexuelles (testicules et ovaires) ;
2. les canaux dérivés des canaux de Müller chez la femme (trompes, utérus et vagin) ; et dérivés des canaux de Wolff chez l'homme (prostate, canaux éjaculateurs, épididymes et canaux déférents))
3. les organes génitaux externes (vulve et vestibule chez la femme ; pénis chez l'homme).
1. Anatomie du tractus génital
1.1. L’appareil génital féminin
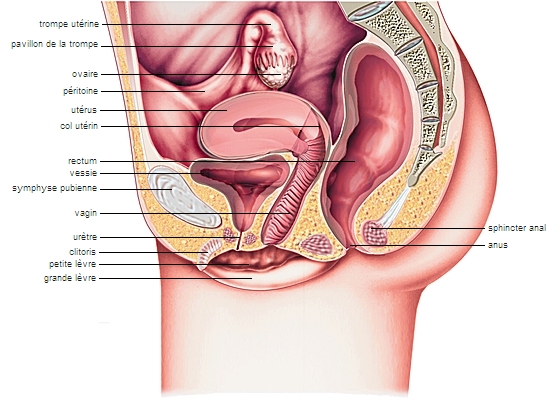
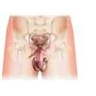
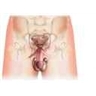
L’appareil génital féminin comporte des organes internes (vagin, utérus, ovaires, trompes de Fallope), et des organes externes, appelés vulve.
1.1.1. La vulve
La vulve est la partie externe de l’appareil génital féminin. Elle comprend des replis, les grandes lèvres et les petites lèvres (→ lèvres), qui se rejoignent au niveau du clitoris, organe érectile sensible à l'excitation. La face interne des lèvres délimite levestibule , dans lequel s’ouvrent le méat urinaire (qui permet l'écoulement de l'urine, à partir de la vessie) et l’orifice du vagin.
1.1.2. Le vagin
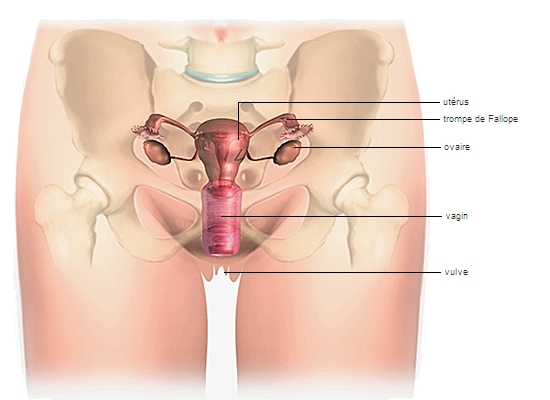
Le vagin est un canal souple, musculo-membraneux, dans lequel pénètre, lors du rapport sexuel, le pénis en érection. Long de 7 à 10 cm, il s’ouvre à son sommet sur l’utérus. La « porte d'entrée » de l'utérus en haut du vagin est appelée col de l’utérus.
Chez la jeune fille, l’entrée du vagin est rétrécie par une petite membrane souple, l'hymen, qui se déchire lors des premiers rapports sexuels.
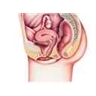
1.1.3. L’utérus
L'utérus est situé dans le bassin, derrière la vessie et devant le rectum. C’est un organe creux de la taille d'une grosse prune. Il est extensible : il s'agrandit tout au long de la grossesse pour accueillir le fœtus.
1.1.4. Les trompes de Fallope

Le fond de l'utérus se prolonge de chaque côté par deux conduits de quelques millimètres de diamètre et de 13 cm de longueur, les trompes de Fallope, ou trompes utérines. À l'extrémité de chacune d'elles prend place un ovaire. C’est ce conduit qu'emprunte l’ovule lorsqu'il est expulsé par un ovaire (ovulation) pour atteindre la cavité de l’utérus. On retrouve une disposition analogue chez tous les mammifères
De l'intérieur vers l'extérieur, la trompe de Fallope présente quatre segments : la partie interstitielle, située dans l'épaisseur de la paroi utérine ; l'isthme ; l'ampoule ; le pavillon, qui forme un large entonnoir s'étalant sur la face interne de l'ovaire.
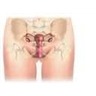
1.1.5. Les ovaires
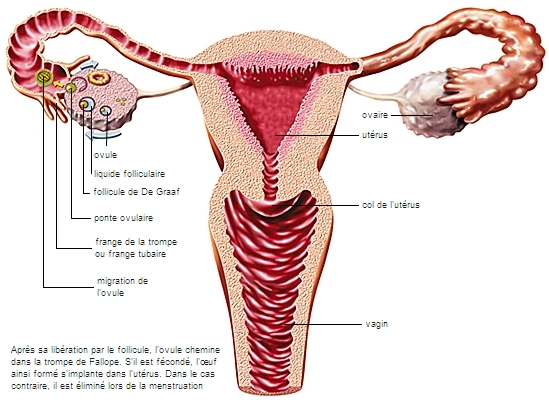
Les ovaires, au nombre de deux, sont les glandes génitales de la femme (→ gonades). Elles sont situées de façon symétrique dans le petit bassin, l'une à droite, l'autre à gauche, contre la paroi latérale de la cavité pelvienne. De forme ovoïde, ils mesurent de 3 à 4 cm de long, 2 cm de large et 1 cm d'épaisseur chez la femme adulte. Les ovaires produisent les cellules reproductrices (ovules) et participent à la régulation hormonale.
Après la ménopause (cessation de la menstruation), leur volume diminue.
Pour en savoir plus, voir l'article appareil génital féminin.
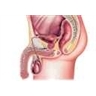
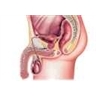
1.2. L’appareil génital masculin
1.2.1. Les testicules
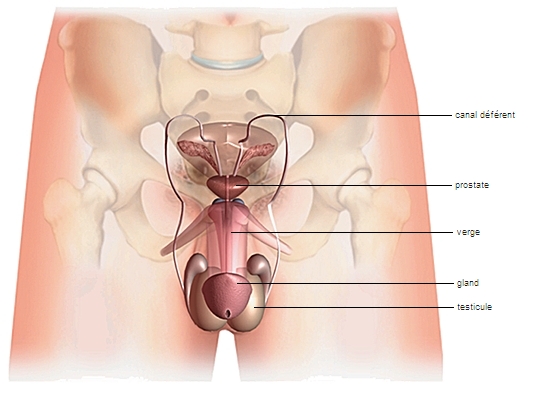
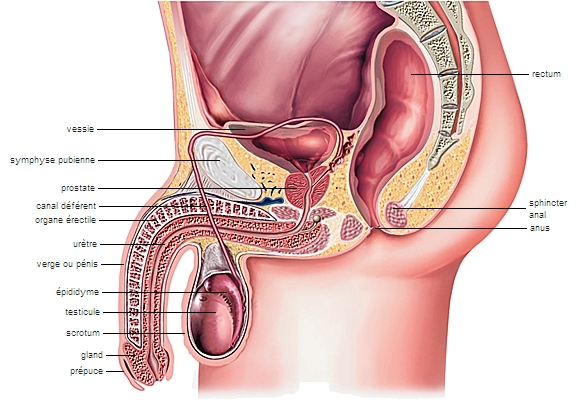
Les testicules, au nombre de deux sont les glandes génitales mâles (→ gonades), qui produisent les spermatozoïdes et sécrètent des hormones. De forme ovoïde, ils mesurent environ 5 cm de longueur et 2,5 cm de diamètre. Chez l’homme comme chez la plupart des mammifères, les testicules sont renfermés dans une double poche extérieure, appelée scrotum, ou bourses. Les testicules sont composés de lobules qui renferment les tubes séminifères (2 à 3 par lobule). Ces derniers sont des tubes cylindriques d'environ un dixième de millimètre de diamètre, repliés sur eux-mêmes et enlacés les uns aux autres. Entre les tubes séminifères se trouvent les cellules de Leydig, à fonction endocrine (production d’hormones). Les tubes séminifères débouchent dans les canaux efférents.
1.2.2. Épididyme et canal déférent
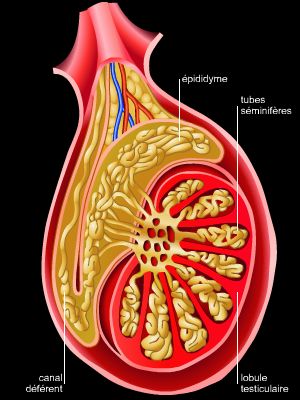
Les canaux efférents du testicule se rejoignent dans l'épididyme, situé sur le bord supérieur du testicule et constitué par un canal microscopique très long, pelotonné sur lui-même.
L’épididyme se continue par le canal déférent (ou canal spermatique), qui conduit les spermatozoïdes vers l'urètre.
Au cours du trajet, le liquide séminal, dans lequel baignent les spermatozoïdes (l’ensemble formant le sperme), est produit par les vésicules séminales, par la prostate et la glande de Cowper.
1.2.3. Le pénis
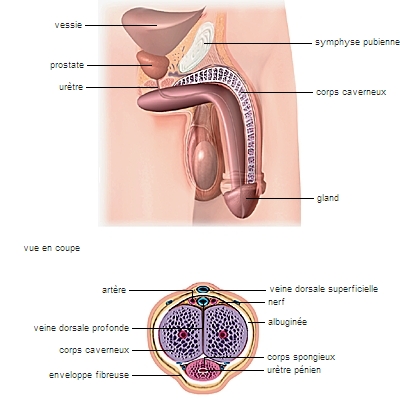
Le pénis, organe érectile, permet la copulation. Il permet l’éjection du sperme (éjaculation) ainsi que l’émission d’urine, par un canal unique, l’urètre.
Les principales structures érectiles du pénis sont formées par le gland et les corps caverneux, qui fusionnent chez l'adulte avec le corps caverneux de l'urètre. Le gland est entouré d'un repli de la peau, le prépuce.
Pour en savoir plus, voir l'article appareil génital masculin.
2. Fonction des appareils génitaux : la reproduction
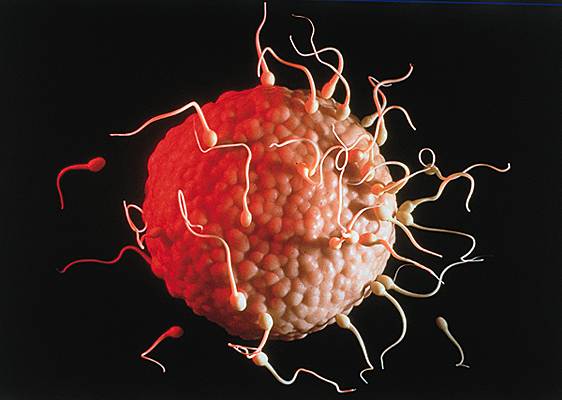
La reproduction est la fonction primordiale de l'appareil génital. Les cellules sexuelles, ou gamètes, sont produites par les glandes sexuelles, ovaires et testicules, appartenant respectivement à l'appareil génital féminin et à l'appareil génital masculin.
La médecine consacre une spécialité à chacun : la gynécologie et l'uro-andrologie.
Outre leurs particularités anatomiques, ces appareils génitaux présentent une différence essentielle : le premier produit, pendant la vie embryonnaire, un stock de gamètes, qui sera utilisé de la puberté à la ménopause ; le second entre en fonction à la puberté pour toute la durée de la vie de l'homme.
→ reproduction, cycle menstruel, fécondation.
3. Contrôle neuroendocrinien de la fonction génitale
La fonction génitale est contrôlée par un système neuroendocrinien, l’« axe hypothalamus – hypophyse – testicule ou ovaire ».
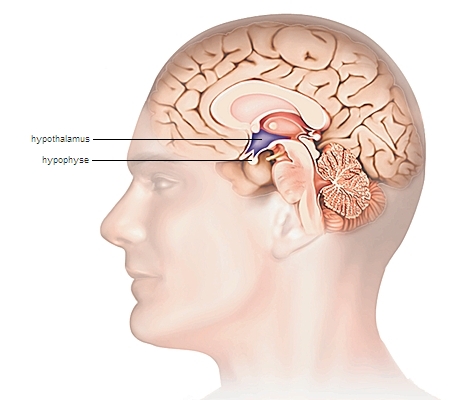
Après une longue quiescence pendant l’enfance, les neurones de l’hypothalamus sécrètent à partir de la puberté une quantité importante de LH-RH appelée aussi GnRH (Gonadotrophine Releasing Hormone). Ce petit peptide de 10 acides aminés et d’une durée de vie de quelques minutes gagne rapidement l’hypophyse, située juste sous l’hypothalamus à la base du cerveau, et y déclenche la sécrétion de deux hormones (→ gonadotrophines), LH (hormone lutéinisante) et FSH (hormone folliculostimulante), identiques dans les deux sexes.
On ignore encore ce qui déclenche la sécrétion de LH-RH à l’approche de la puberté, mais on soupçonne que des signaux cellulaires, comme la leptine sécrétée par les adipocytes du tissu gras, jouent un rôle clé. En effet l’absence de graisse, par dénutrition ou anorexie par exemple, s’accompagne d’un retard pubertaire ou d’une disparition de l’activité gonadique, alors que le surpoids observé dans les populations s’accompagne d’un avancement de l’âge pubertaire moyen.
D’autres facteurs tels le stress ou la luminosité expliquent les variations saisonnières et individuelles.
3.1. Action sur le testicule
La LH stimule la multiplication et l’activité des cellules de Leydig, lieu de la synthèse de testostérone et d’une faible quantité d’œstrogènes. L’afflux de testostérone détermine à la puberté le développement des caractères sexuels secondaires ; elle influe toute la vie sur le comportement et la libido.
La FSH stimule le développement des cellules de Sertoli et la production de spermatozoïdes en favorisant l’action de la testostérone sur les cellules germinales.
3.2. Action sur l’ovaire
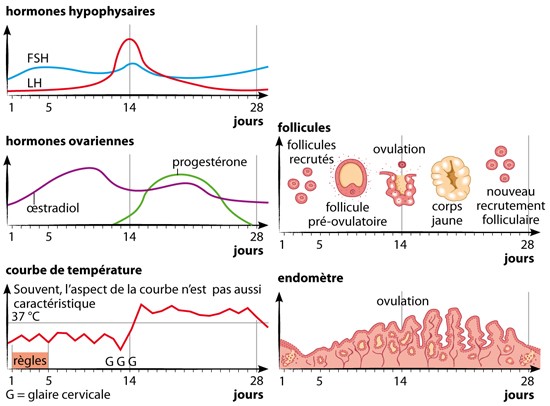
La LH agit en synergie avec la FSH pour faire mûrir un follicule ovarien, provoquer l’ovulation puis transformer le follicule en corps jaune pendant la deuxième partie du cycle menstruel. Elle y stimule la sécrétion de progestérone et d’androgènes.
La FSH favorise le développement de plusieurs follicules, jusqu’à ce qu’un follicule dominant émerge et transforme les androgènes en œstrogènes.
LH et FSH présentent toutes deux un bref pic de concentration sanguine au moment de l’ovulation au cours du cycle menstruel.
3.3. Le rétrocontrôle de la fonction génitale
La présence dans le sang des hormones gonadiques (testostérone, œstrogènes, progestérone) semble agir directement sur l’hypothalamus pour freiner la sécrétion de LH-RH et donc indirectement de LH et FSH par l’hypophyse. Ce système d’équilibre permanent est appelé rétrocontrôle ou biofeedback.
Il est accentué chez l’homme par la sécrétion d’une autre hormone testiculaire, l’inhibine, qui bloque la libération de FSH par l’hypophyse et probablement de LH-RH par l’hypothalamus.
4. Différenciation sexuelle des organes génitaux
La détermination du sexe se déroule en trois étapes :
• le sexe chromosomique est déterminé par l’apport ou non d’un chromosome Y lors de la fécondation ;
• le sexe gonadique est déterminé par la présence ou non du Y (gonade) ;
• le sexe somatique ou phénotypique est déterminé par les hormones sécrétées par les glandes sexuelles formées selon la présence ou non du Y (→ phénotype).
4.1. Chronologie de la différenciation sexuelle
Les dates sont définies à partir de la conception et non en semaines d’aménorrhée qui définissent l’âge de la grossesse.
La différenciation sexuelle des organes génitaux apparaît très tôt au cours de la vie embryonnaire.
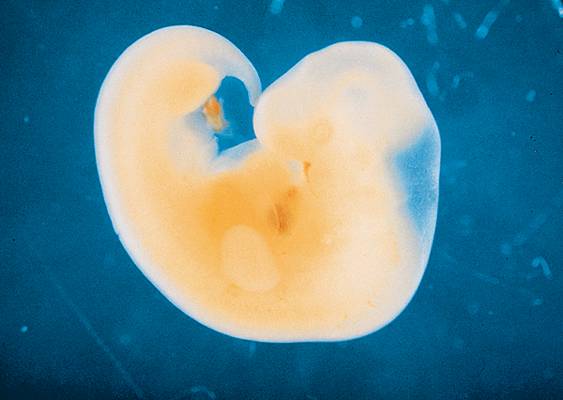
Au cours de la 5e semaine après la conception, des crêtes gonadiques apparaissent à la surface postérieure de la future cavité abdominale de l'embryon, aux dépens du mésonéphros, futur appareil urinaire.
En quelques jours, deux types de conduits se forment dans les crêtes gonadiques : les canaux de Müller (futures voies génitales féminines) et les canaux de Wolff (futures voies spermatiques masculines) qui débouchent dans une cavité, le cloaque. À ce stade, le système génital est encore indifférencié.
Vers la 7e semaine chez le garçon, la 8e semaine chez la fille, les crêtes gonadiques reçoivent des cellules germinales primordiales venues d’une structure embryonnaire, le sac vitellin. C’est alors seulement que les crêtes gonadiques se transforment en testicule chez le garçon et en ovaire chez la fille, et que les canaux de Wolff ou de Müller commencent leur transformation en voies génitales de type masculin ou féminin.
Les canaux de Müller commencent à régresser dès la 8e semaine, chez le garçon, il n’en restera que quelques reliquats sur l’épididyme et la portion prostatique de l’urètre. Les canaux de Wolff commencent à régresser dès la 10e semaine chez la fille, il n’en restera que quelques reliquats vaginaux.
Au stade indifférencié, tous les embryons possèdent à la surface du cloaque une minuscule proéminence, le tubercule génital. À partir de la 8e semaine, ce tubercule génital commence à grossir et s’allonger chez l’embryon masculin et à former le futur pénis bientôt visible sur une échographie. Les tissus voisins fusionnent pour former le scrotum, enveloppe externe des bourses. Les testicules descendront dans la cavité abdominale à partir de la 12e semaine, et traverseront normalement le canal inguinal pour gagner les bourses avant la 28e semaine. Chez la fille, le tubercule génital qui se développe moins deviendra le clitoris. Les tissus voisins formeront les petites et les grandes lèvres de la vulve. Les deux cornes utérines fusionnent en un utérus unique vers 4 mois.
4.2. Facteurs déterminants de la différenciation sexuelle
La différenciation sexuelle dépend de plusieurs signaux cellulaires et hormonaux qui interagissent entre eux.
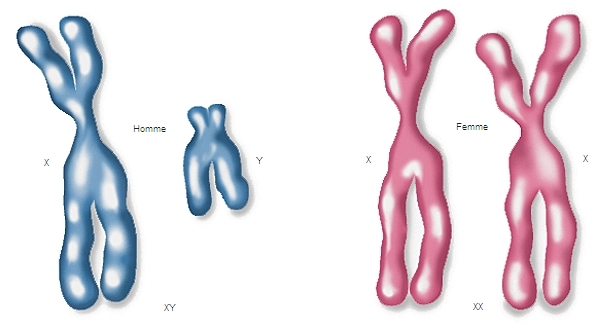
Le facteur majeur est la formule chromosomique XY chez le garçon, XX chez la fille. La présence du Y détermine un phénotype masculin, son absence conduit à un phénotype féminin. L’ablation précoce des ébauches de testicule conduit au même phénotype féminin. Le chromosome Y contient donc l’information génétique de la détermination du sexe à travers la différenciation gonadique.
Deux gènes sont actuellement connus pour induire la mise en place et la transformation des crêtes gonadiques au stade indifférencié : le WT1 situé sur le chromosome 11 et le FTz-F1. L’absence de gène WT1 détermine une absence totale de crêtes génitales et de reins. Le gène Ftz-F1 contrôle le SF1, un site récepteur des hormones stéroïdes sur la membrane des cellules. L’absence de FTz-F1 détermine une absence de glandes génitales et surrénales.
Un seul gène, le SRY cloné en 1990, détermine la transformation des ébauches gonadiques en testicules. En son absence, aucune cellule germinale primordiale ne vient occuper la crête génitale. Dès que des cellules XY pénètrent dans les crêtes gonadiques, elles sécrètent deux hormones : la testostérone qui stabilise les canaux de Wolff et permet leur évolution de type masculin (épididyme, vésicules séminales), l’hormone antimüllérienne (AMH) qui induit la régression totale des canaux de Müller. La sécrétion de testostérone assurée par les cellules somatiques des testicules (cellules de Leydig) débute dès la 7e semaine et atteint un pic autour du 5e mois.
D’autres gènes interviennent en aval du gène SRY dont le WT1 impliqué dans la formation du système urinaire, le FoxL2 impliqué dans la détermination ovarienne, le WNT4 impliqué dans la formation des ovocytes, le DAX1 qui inhibe l’activité de SF1 et s’avère nécessaire à la formation des tubes séminifères et des glandes surrénales, le SOX9 qui active l’hormone antimullérienne. Chaque mutation ou anomalie de ces gènes entraîne une anomalie du système génital et du phénotype.
5. Le vieillissement génital
5.1. Chez la femme
Le vieillissement génital de la femme est dû :
• au vieillissement tissulaire général responsable d’une diminution des fibres collagènes, musculaires et élastiques, d’un amincissement des épithéliums notamment au niveau vaginal ;
• à la chute brutale des sécrétions hormonales à partir de la ménopause, responsable des modifications des organes génitaux et du comportement.
Les modifications touchent tous les organes :
• la vulve, dont les lèvres s’atrophient et perdent lentement leur souplesse ; elle devient le siège fréquent d’un prurit rebelle (le stade ultime étant le lichen scléro-atrophique) ;
• le vagin, plus sec et moins élastique, ce qui peut rendre les rapports sexuels douloureux ou favoriser les saignements en absence de précautions comme une lubrification artificielle ;
• l’utérus, moins volumineux et moins bien soutenu en place par ses ligaments et les muscles du plancher pelvien, moins toniques ;
• les ovaires, qui cessent de produire des ovules en début de ménopause et de sécréter des hormones féminines quelques mois ou années plus tard ;
• les seins, moins volumineux et qui tendent à tomber le long du thorax (→ sein).
Le vieillissement génital n’altère en rien la faculté de désir (la libido) et de plaisir (l’orgasme). C’est surtout le comportement psychique qui change, avec le sentiment d’inutilité ou de culpabilité lié à la fin de l’aptitude procréatrice, parfois accompagné d’un état dépressif.
5.2. Chez l’homme
La sécrétion des hormones mâles ou androgènes (testostérone, DHEA, androstène-dione) diminue à partir de 40 ans puis se stabilise autour de la soixantaine. Le nombre et la qualité des spermatozoïdes diminuent dès 45 ans, mais une production résiduelle persiste toute la vie. Le sperme, moins épais et moins abondant demande plus de temps pour se reconstituer. L’érection, plus lente et à terme moins complète, reste possible jusqu’à un âge avancé (→ dysfonction érectile).
La perte de libido est plus fréquente chez l’homme que chez la femme, du fait de la baisse de testostérone mais aussi de la peur de l’échec, de maladies chroniques ou de leurs traitements médicamenteux (diabète, hypertension, alcoolisme) ou d’un état dépressif.